- نشانه تیر و کمانی: زمانی که جنین پسر باشد بر اساس شکل قرارگیری در شکم مادر میتواند مدل ستون فقرات جنین با جنین دختر تفاوت داشتهباشد. به طوری که زاویه برآمدگی انتهای ستون در جنین دختر ده درجه بوده و در پسر تقریبا سی درجه است؛ اگر مقدار زاویه بین ۱۰ و ۰ درجه باشد باید تعیین جنسیت دقیق را به تاخیر اندازید.
- جریان ادرار : یکی از نشانهها و تفاوت جنین دختر و پسر جریان ادرار است که اگر ادرار جنین به سمت بالا بریزد نشاندهنده پسر بودن آن خواهد بود.
در چند هفتگی جنسیت جنین با سونو معلوم می شود؟
جنسیت جنین در هفته بیستم بارداری از طریق سونوگرافی قابل انجام است در این زمان تعداد ضربان قلب در یک دقیقه ۱۴۲ است و شکم، پاها و صورت نوزاد نشان داده میشود. در هفته بیستم از روی تصویر سونوگرافی آلت تناسلی میتوان جنسیت جنین را تعیین کرد. آیا جواب سونوگرافی اشتباه هم می شود؟ به طور کلی زمان مناسب برای تعیین جنسیت جنین هفته شانزدهم بارداری است که تقریبا سونوگرافی بدون خطا انجام میگیرد. سن بارداری یا همان سن جنین و مادر عامل موثر و مهمی در تعیین جنسیت جنین به شمار میرود. در هفته دوازدهم بارداری یا سه ماهه اول امکان تشخیص جنسیت جنین است ولی امکان وجود درصد کمی خطا در سونوگرافی وجود دارد. هر چه از هفته دوازدهم زمان بیشتری بگذرد درصد خطای سونوگرافی کاهش پیدا میکند. علاوه بر این عوامل دیگری در وجود خطای سونوگرافی شامل دقت دستگاه سونوگرافی ، وزن بالا و افزایش ضخامت چربی شکم مادر و تجربه و تبحر متخصص رادیولوژی دخیل هستند. در برخی موارد مانند قرار گرفتن اندامهای جنینی بر روی هم، قرارگیری سر جنین به عمق لگن مادر و سمت پایین و قرار گرفتن بند ناف جنین در قسمت سکس جنین میتواند مانع تشخیص جنسیت توسط دستگاه سونوگرافی شوند.- احتمال آسیب به کلیه در صورت عدم رعایت موارد زیر:
- بروز حساسیت به ماده حاجب:
۱- ماموگرافی به شما کمک می کند تا برنامه سلامت سینه خود را زودتر تنظیم کنید
اولویت دادن به سلامت سینه در هر سنی مهم است. و با شروع سن 40 سالگی، انجام یک ماموگرافی غربالگری سالانه به دلایل بسیاری، بخش مهمی از مراقبت از سلامت شما است. ماموگرافی به شما کمک می کند تا برنامه سلامت سینه خود را زودتر تنظیم کنید.
متخصصان بهداشت پستان توصیه می کنند که همه زنان ماموگرافی سالانه را در سن 40 سالگی شروع کنند. این به این دلیل است که غربالگری می تواند به شناسایی تغییرات جزئی در بافت پستان سال به سال کمک کند و تشخیص زودهنگام سرطان سینه می تواند زندگی را نجات دهد. با افزایش سن، خطر ابتلا به سرطان سینه افزایش مییابد، بنابراین شروع یک روال بررسی سلامت پستان به موقع و سالانه به شما کمک میکند عادت خوب غربالگری را هم اکنون و برای سالهای آینده ایجاد کنید.
علاوه بر انجام غربالگری سالانه سرطان سینه، برنامه روتین شما باید شامل انجام معاینات شخصی پستان و توجه به هرگونه تغییر در سینه ها در ماه باشد. این شامل توده ها، تورم، درد در سینه یا نوک پستان، ترشح از نوک پستان و پوست قرمز، خشک یا ضخیم در سینه یا نوک پستان شما می شود. اگر متوجه تغییر پستان شدید، با پزشک خود مشورت کنید، زیرا ممکن است برای ماموگرافی تشخیصی به ارجاع نیاز داشته باشید.
۲- تشخیص زودهنگام بهترین دفاع است
ماموگرافی غربالگری سالانه می تواند به پزشکان کمک کند تا سرطان سینه را در مراحل اولیه قبل از بروز علائم تشخیص دهند. زمانی که سرطان زود تشخیص داده می شود، اغلب کوچکتر است و ممکن است فرصتی برای گسترش نداشته باشد که درمان آن را آسان تر می کند. این بدان معنی است که شما ممکن است بتوانید از درمان های تهاجمی تر اجتناب کنید و بافت سینه را حفظ کنید. درمان زودهنگام و موثر همچنین به معنای نتایج بهتر برای بیماران است.
ماموگرافی سه بعدی می تواند سرطان را تا دو سال قبل از اینکه یک توده در سینه احساس شود، آشکار کند. ماموگرافی می تواند این موارد را نشان دهد:
- کلسیفیکاسیون، رسوبات ریز کلسیم در بافت پستان که گاهی به دلیل سرطان ایجاد می شود
- توده های جامد که ممکن است سرطانی باشند یا نباشند
- عدم تقارن، که به صورت نواحی سفید رنگ در ماموگرافی نشان داده می شود و نشان دهنده بافت غیر طبیعی سینه است.
- ماموگرافی همچنین اطلاعاتی در مورد تراکم سینه شما می دهد. این مهم است زیرا زنانی که بافت سینه متراکم تری دارند ممکن است در معرض خطر بیشتری برای ابتلا به سرطان سینه باشند.
۳- به خودتان آرامش بدهید
یکی دیگر از مزایای ماموگرافی سالانه، کاهش اضطراب است. هنگامی که ماموگرافی شما طبیعی است، به این معنی که هیچ گونه تغییرات نگران کننده ای در بافت سینه شما یا علائم اولیه سرطان را نشان نمی دهد، با دانستن اینکه سینه هایتان سالم هستند، خیالتان راحت است. در صورتی که ماموگرافی شما یک ناهنجاری را نشان دهد که نیاز به تصویربرداری ویا آزمایش اضافی مانند نمونه برداری دارد، میتوانید در اسرع وقت تشخیص و مراقبتهای متخصص را دریافت کنید و بهترین شانس را برای درمان موفقیتآمیز داشته باشید.
۴-به پزشک خود کمک کنید تا یک خط پایه ایجاد کند
ماموگرافی غربالگری سالانه به پزشک کمک می کند تا سلامت پستان شما را در طول زمان پیگیری کند. با ایجاد یک خط پایه در مراحل اولیه، پزشک می تواند هر گونه تغییر در بافت سینه را که به طور طبیعی سال به سال رخ می دهد، تشخیص دهد. درک اینکه چه چیزی برای سینههای شما «طبیعی» است و چه چیزی ممکن است به مراقبتهای بعدی نیاز داشته باشد، هم به شما و هم به پزشکتان کمک میکند که بهترین تصمیمها را در رابطه با سلامت سینهتان با افزایش سن بگیرید.
۵-سلامتی خود را در اولویت قرار دهید
زنان اغلب دیگران را بر خود ترجیح می دهند، از جمله در مورد مسائل بهداشتی. اما تاخیر در مراقبت های پیشگیرانه می تواند اثرات منفی بر سلامت شما داشته باشد ولی فواید ماموگرافی بسیار زیاد است. اولویت قرار دادن ماموگرافی غربالگری سالانه به شما کمک می کند تا سلامت و تندرستی خود را در راس فهرست کارهایی قرار دهید – و سلامتی خود را نه تنها برای شما، بلکه برای خانواده و عزیزانتان حفظ کنید.
ما در مرکز رادیولوژی نیکو با کمک فوق تخصص های رادیولوژی آماده انجام ماموگرافی سالیانه و اطمینان خاطر دادن به شما در رابطه با سلامتیتان هستیم تا بتوانید هر چه زودتر و قبل از پیشرفت بیماری اقدام کرده و سالم ترین زندگی را تجربه کنید.
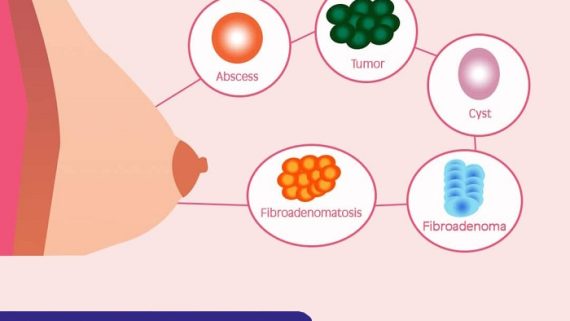
اگر توده ای در سینه خود احساس می کنید، اولین فکر شما ممکن است این باشد که سرطان سینه دارید. خوشبختانه، بیشتر توده های سینه خوش خیم هستند، به این معنی که سرطانی نیستند.
سینه ها ساختارهای پیچیده ای هستند که از غدد، بافت و چربی پر شده اند. ایجاد توده سینه، کیست یا تومور در سینه نسبتاً رایج است. این بیماری به عنوان بیماری خوش خیم پستان شناخته می شود. در حالی که این شرایط سینه سرطانی یا تهدید کننده زندگی نیستند، ممکن است خطر ابتلا به سرطان سینه را در آینده افزایش دهند.
علیرغم غیر سرطانی بودن اکثر بیماری های سینه، بهترین راه برای اطمینان از این موضوع تماس با یک ارائه دهنده مراقبت های بهداشتی است. همچنین بهتر است که با ظاهر و احساس سینه های خود آشنا شوید تا بهتر بتوانید تغییرات را متوجه شوید.
انواع شایع بیماری خوش خیم پستان چیست؟
انواع مختلفی از بیماری های خوش خیم پستان وجود دارد. اختلالات خوش خیم پستان به هر توده، کیست یا تغییر دیگری در بافت سینه شما اشاره دارد که سرطانی نباشد.
بسیاری از انواع زیر خطر سرطان را افزایش نمی دهند و نیازی به درمان ندارند:
کیست های سینه: تا ۲۵ درصد از توده های سینه کیست های پر از مایع هستند. کیستهای سینه میتوانند حساس باشند، اما شما را مستعد ابتلا به سرطان نمیکنند. کیست ها اغلب بدون درمان از بین می روند.
فیبروآدنومها: اینها شایع ترین تومورهای غیرسرطانی تومورهای جامد سینه هستند که در زنان سنین 15 تا 35 سال پیدا می شوند. فیبروآدنوم خطر سرطان را افزایش نمی دهد و اغلب خود به خود از بین می رود.
تغییرات فیبروکیستیک سینه: نوسان سطح هورمون میتواند باعث شود سینهها متراکم و حساس شوند، به خصوص درست قبل از قاعدگی. خانم ها بین سنین 30 تا 50 بیشتر احتمال دارد تغییرات فیبروکیستیک سینه را تجربه کنند که بدون درمان از بین می رود.
هیپرپلازی: این وضعیت از رشد بیش از حد سلول هایی که مجاری یا غدد پستانی شما را پوشانده اند رخ می دهد. وضعیتی به نام هیپرپلازی معمولی خطر سرطان سینه را کمی افزایش می دهد، اما نیازی به جراحی ندارد. اگر هیپرپلازی آتیپیک دارید، ممکن است پزشک شما برداشتن بافت آسیب دیده پستان را با جراحی توصیه کند زیرا این وضعیت ممکن است شما را مستعد ابتلا به سرطان سینه کند.
پاپیلوم داخل مجاری: این توده های کوچک زگیل مانند در داخل مجرای پستانی نزدیک نوک پستان شما تشکیل می شوند. پاپیلوم داخل مجاری ممکن است باعث ترشح از نوک پستان شود. این عارضه معمولاً زنان را در سنین 30 تا 50 سال تحت تاثیر قرار می دهد. اگر در یک زمان پنج یا بیشتر پاپیلوم داشته باشید، خطر ابتلا به سرطان در شما افزایش می یابد. جراحی می تواند این توده ها را از بین ببرد و خطر ابتلا به سرطان را کاهش دهد.
اکتازی مجرای پستانی: افرادی که به یائسگی رسیده اند بیشتر در معرض اکتازی مجرای پستانی هستند. این باعث می شود مجاری شیر شما متورم، غلیظ و گاهی مسدود شوند. نوک پستان شما ممکن است به سمت داخل بچرخد یا ترشحات نشت کند. این بیماری که به عنوان ماستیت پری داکتال نیز شناخته می شود، خطر سرطان را افزایش نمی دهد. اگر عفونت باکتریایی باعث التهاب و انسداد شود، ممکن است به آنتی بیوتیک نیاز داشته باشید. در غیر این صورت نیازی به درمان ندارید.
نکروز چربی تروماتیک: این تودههای سینه زمانی ایجاد میشوند که بافت اسکار جایگزین بافت پستانی شود که در اثر جراحت، جراحی یا پرتودرمانی آسیب دیده است. نکروز چربی خطر سرطان را افزایش نمی دهد و نیازی به درمان ندارد.
آدنوز: این زمانی است که لوبولها (بخش تولید شیر از سینه) در سینه بزرگ تر میشوند و حاوی غدد بیشتری از حد معمول هستند.
بیماری خوش خیم پستان چقدر شایع است؟
بیش از نیمی از زنان تغییرات فیبروکیستیک را تجربه می کنند که باعث ایجاد توده های غیرسرطانی سینه در مقطعی از زندگی آنها می شود. مردان نیز ممکن است به بیماری خوش خیم پستان مبتلا شوند، اما کمتر شایع است.
علائم بیماری خوش خیم پستان چیست؟
ممکن است هنگام انجام خودآزمایی سینه، دوش گرفتن یا لباس پوشیدن متوجه تغییرات سینه یا توده شوید. گاهی اوقات، پزشک شما این تغییرات را در طول معاینه پستان بالینی یا ماموگرافی تشخیص می دهد. علاوه بر توده سینه، سایر علائم بیماری خوش خیم پستان عبارتند از:
درد سینه (مستالژی).
ترشح از نوک پستان.
تغییر در اندازه، شکل یا کانتور سینه.
نوک پستان معکوس، چین دار یا پوسته پوسته شده.
سینه های فرورفته، چروکیده یا پوسته پوسته.
چه چیزی باعث بیماری خوش خیم پستان می شود؟
علل شایع توده های غیر سرطانی سینه عبارتند از:
تغییرات در بافت پستان (تغییر سینه فیبروکیستیک).
عفونت پستان (ماستیت).
بافت اسکار ناشی از آسیب سینه.
نوسانات هورمونی به ویژه در دوران قاعدگی، بارداری یا یائسگی.
استفاده از داروها، مانند داروهای ضد بارداری هورمونی (قرص های ضد بارداری) و درمان جایگزینی هورمونی.
مصرف بیش از حد کافئین.
مردان می توانند سینه های بزرگ و متورم همراه با توده ایجاد کنند، وضعیتی به نام ژنیکوماستی. ژنیکوماستی به دلیل عدم تعادل هورمونی، چاقی و برخی بیماری ها یا داروها اتفاق می افتد.
بیماری خوش خیم پستان چگونه تشخیص داده می شود؟
اگر توده ای را احساس کردید یا متوجه تغییرات پستان شدید، فوراً به پزشک خود مراجعه کنید. پزشک شما ممکن است یک یا چند مورد از این آزمایش ها را درخواست دهد:
اسکن های تصویربرداری، از جمله ماموگرافی، سونوگرافی یا تصویربرداری رزونانس مغناطیسی (MRI).
بیوپسی پستان با تحت هدایت سونوگرافی، بیوپسی آسپیراسیون با سوزن ظریف یا بیوپسی برشی برای آزمایش سلولها از لحاظ سرطان. بیوپسی اکسیزیونال (یا جراحی) که شامل برداشتن یک قطعه بزرگتر از بافت پستان است.
پیشگیری از سرطان
جهت کاهش خطر سرطان سینه و تشخیض زودهنگام بیماری در زمانی که قابل درمان است، به طور منظم غربالگری ماموگرافی انجام دهید و معاینه سینه خود را ماهیانه انجام دهید.
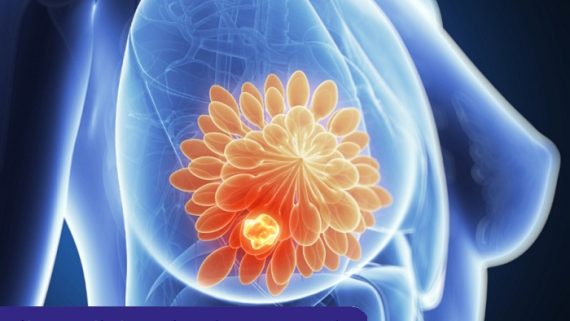
سرطان پستان بیماری است که در آن سلولهای غیرطبیعی سینه، خارج از کنترل رشد میکنند و تومور ایجاد میکنند. در صورت عدم کنترل، تومورها می توانند در سراسر بدن پخش شوند و کشنده شوند.
سلول های سرطان سینه در داخل مجاری شیر و/یا لوبول های تولید کننده شیر پستان شروع به تکثیر می کنند. اولیه ترین شکل توده (درجا) تهدید کننده زندگی نیست و در مراحل اولیه قابل تشخیص است. سلول های سرطانی می توانند به بافت سینه مجاور گسترش یابند (تهاجم). این باعث ایجاد تومورهایی می شود که باعث ایجاد توده یا ضخیم شدن می شوند.
سرطان های مهاجم می توانند به غدد لنفاوی مجاور یا سایر اندام ها گسترش یابند (متاستاز). متاستاز می تواند تهدید کننده زندگی و کشنده باشد.
درمان بر اساس فرد، نوع سرطان و گسترش آن است. درمان ترکیبی از جراحی، پرتودرمانی و دارو است.
شیوع سرطان پستان
در سال 2022، 2.3 میلیون زن مبتلا به سرطان سینه تشخیص داده شدند و 670000 نفر در سراسر جهان جان خود را از دست دادند. سرطان سینه در هر کشوری از جهان در زنان در هر سنی پس از بلوغ اتفاق میافتد و با افزایش سن افزایش می یابد.
برآوردهای جهانی نابرابری های قابل توجهی را در بار سرطان سینه با توجه به رشد انسانی نشان می دهد. به عنوان مثال، در کشورهای توسعه یافته ، از هر 12 زن، 1 زن در طول زندگی خود به سرطان سینه مبتلا می شود و از هر 71 زن، 1 زن بر اثر آن می میرند. در مقابل، در کشورهای در حال توسعه؛ در حالی که از هر 27 زن تنها 1 نفر در طول زندگی خود مبتلا به سرطان سینه تشخیص داده می شود، از هر 48 زن، 1 نفر بر اثر آن می میرند.
کمتر بودن آمار مرگ و میر در کشورهای توسعه یافته به علت غربالگری ها و تشخیص زوهنگام بیماری با استفاده از روشهایی مانند ماموگرافی می باشد.
چه کسانی در معرض خطر هستند؟
جنسیت زن قوی ترین عامل خطر سرطان سینه است. تقریباً 99 درصد سرطانهای سینه در زنان و 0.5 تا 1 درصد سرطانهای سینه در مردان رخ میدهد. درمان سرطان سینه در مردان مانند زنان است.
برخی از عوامل خطر ابتلا به سرطان سینه را افزایش می دهند از جمله افزایش سن، چاقی، مصرف الکل، سابقه خانوادگی سرطان سینه، سابقه قرار گرفتن در معرض اشعه، سابقه باروری (مانند سن شروع قاعدگی و سن در اولین بارداری)، مصرف دخانیات و هورمون درمانی پس از یائسگی. تقریباً نیمی از سرطانهای سینه در زنانی ایجاد میشود که هیچ عامل خطر قابل شناسایی دیگری به جز جنسیت (زن) و سن (بیش از 40 سال) ندارند.
سابقه خانوادگی سرطان سینه خطر ابتلا به سرطان سینه را افزایش می دهد، اما اکثر زنانی که سرطان سینه تشخیص داده می شود، سابقه خانوادگی شناخته شده ای از این بیماری ندارند. فقدان سابقه خانوادگی شناخته شده لزوماً به این معنی نیست که یک زن در معرض خطر کمتری قرار دارد.
علائم و نشانه ها
اکثر مردم وقتی سرطان هنوز زود است هیچ علامتی را تجربه نخواهند کرد، بنابراین تشخیص زودهنگام اهمیت دارد.
سرطان سینه می تواند ترکیبی از علائم را داشته باشد، به خصوص زمانی که پیشرفته تر باشد. علائم سرطان سینه می تواند شامل موارد زیر باشد:
توده یا ضخیم شدن سینه، اغلب بدون درد
تغییر در اندازه، شکل یا ظاهر سینه
گودی، قرمزی، فرورفتگی یا سایر تغییرات در پوست
تغییر در ظاهر نوک پستان یا پوست اطراف نوک پستان (آرئولا)
ترشح مایع غیر طبیعی یا خونی از نوک پستان.
افراد مبتلا به توده غیرطبیعی سینه باید به دنبال مراقبت های پزشکی باشند، حتی اگر این توده درد نداشته باشد.
اکثر توده های سینه سرطانی نیستند. تودههای سرطانی سینه زمانی که کوچک هستند و به غدد لنفاوی مجاور سرایت نکردهاند، با موفقیت درمان میشوند.
سرطان سینه ممکن است به نواحی دیگر بدن سرایت کند و علائم دیگری را ایجاد کند. اغلب، شایعترین محل انتشار و قابل تشخیص در غدد لنفاوی زیر بازو است، اگرچه ممکن است غدد لنفاوی حامل سرطان وجود داشته باشد که قابل لمس نباشد.
با گذشت زمان، سلول های سرطانی ممکن است به سایر اندام ها از جمله ریه ها، کبد، مغز و استخوان ها گسترش یابند. هنگامی که آنها به این مکان ها می رسند، علائم جدید مرتبط با سرطان مانند درد استخوان یا سردرد ممکن است ظاهر شوند.
درمان
درمان سرطان سینه بستگی به نوع فرعی سرطان و میزان گسترش آن در خارج از پستان به غدد لنفاوی (مرحله دوم یا سوم) یا سایر نقاط بدن (مرحله چهارم) دارد.
پزشکان برای به حداقل رساندن احتمال بازگشت سرطان (عود) درمان ها را ترکیب می کنند. این شامل:
جراحی برای برداشتن تومور سینه
پرتودرمانی برای کاهش خطر عود در پستان و بافت های اطراف
داروهایی برای از بین بردن سلول های سرطانی و جلوگیری از انتشار، از جمله درمان های هورمونی، شیمی درمانی یا درمان های بیولوژیکی هدفمند.
جراحی ممکن است فقط بافت سرطانی (به نام لامپکتومی) یا کل سینه (ماستکتومی) را حذف کند. جراحی همچنین ممکن است غدد لنفاوی را برای ارزیابی توانایی گسترش سرطان از بین ببرد.
پرتودرمانی سرطانهای میکروسکوپی باقیمانده در بافت پستان و/یا غدد لنفاوی را درمان میکند و احتمال عود سرطان در دیواره قفسه سینه را به حداقل میرساند.
سرطان های پیشرفته می توانند از طریق پوست فرسایش یافته و باعث ایجاد زخم های باز (زخم) شوند، اما لزوماً دردناک نیستند. زنانی که زخمهای سینهشان بهبود نمییابد، باید برای انجام بیوپسی به دنبال مراقبتهای پزشکی باشند.
غدد لنفاوی در زمان جراحی سرطان برای سرطان های مهاجم برداشته می شوند. برداشتن کامل بستر غدد لنفاوی زیر بازو (کالبد شکافی کامل زیر بغل) در گذشته برای جلوگیری از گسترش سرطان ضروری بود. روش برداشتن قسمتی کوچک از غدد لنفاوی اکنون ترجیح داده می شود زیرا عوارض کمتری دارد.
درمانهای خوراکی پزشکی برای سرطان سینه، که ممکن است قبل از جراحی (“نئوادجوانت”) یا بعد از جراحی (“کمکی”) انجام شود، بر اساس زیرگروهبندی بیولوژیکی سرطانها است.
رادیوتراپی نقش بسیار مهمی در درمان سرطان سینه دارد. در مراحل اولیه سرطان سینه، پرتودرمانی می تواند از انجام ماستکتومی توسط یک زن جلوگیری کند. در مراحل بعدی سرطان، رادیوتراپی می تواند خطر عود سرطان را حتی زمانی که ماستکتومی انجام شده است کاهش دهد. برای مراحل پیشرفته سرطان سینه، در برخی شرایط، پرتودرمانی ممکن است احتمال مرگ ناشی از این بیماری را کاهش دهد.
اثربخشی درمان های سرطان سینه به دوره کامل درمان بستگی دارد. درمان جزئی احتمال کمتری دارد که منجر به نتیجه مثبت شود.
هدف جهانی
هدف سازمان جهانی بهداشت کاهش مرگ و میر جهانی سرطان سینه به میزان 2.5 درصد در سال است. سه رکن برای دستیابی به این اهداف عبارتند از: ارتقای سلامت برای تشخیص زودهنگام. تشخیص به موقع؛ و مدیریت جامع سرطان سینه.
با ارائه آموزش های بهداشت عمومی برای بهبود آگاهی زنان در مورد علائم و نشانه های سرطان پستان و همراه با خانواده هایشان، درک اهمیت تشخیص و درمان زودهنگام، زنان بیشتری در هنگام مشکوک شدن به سرطان سینه و قبل از هر گونه مشکوکی با پزشکان مشورت خواهند کرد.
ماموگرافی، چه بخشی از یک غربالگری معمول باشد و چه زمانی که به عنوان یک معاینه تشخیصی استفاده شود، می تواند به شناسایی سرطان سینه کمک کند. همچنین می تواند شرایط دیگر مانند بافت فیبروکیستیک را شناسایی کند.
ماموگرافی نوعی عکس برداری با اشعه ایکس از پستان است. پزشک شما ممکن است ماموگرافی غربالگری را به عنوان یک بررسی روتین تجویز کند.
غربالگری های معمول راه مهمی برای ایجاد یک خط پایه از آنچه طبیعی است است. آنها همچنین می توانند ابزاری برای تشخیص زودهنگام قبل از شروع علائم سرطان سینه باشند.
در صورت داشتن علائمی که ممکن است نشان دهنده سرطان سینه باشد، پزشک ممکن است ماموگرافی را نیز تجویز کند. به این ماموگرافی تشخیصی می گویند.
پس از آزمایش، رادیولوژیست تصاویر را بررسی کرده و گزارشی را به پزشک ارائه می دهد.
نتایج تحت سیستم گزارشدهی و داده تصویربرداری پستان (BI-RADS) امتیاز 0 تا 6 داده میشود. این دستهها به ارتباط نتایج کمک میکنند و به رادیولوژیست اطلاع میدهند که در ویزیتهای بعدی به دنبال چه چیزی باشد.
بافت نرمال سینه
سینه ها حاوی چربی همراه با بافت فیبری و غده ای هستند. هرچه بافت فیبروگلندولار بیشتری داشته باشید، سینههای شما متراکمتر میشوند. رادیولوژیست تراکم سینه شما را با استفاده از چهار دسته طبقه بندی می کند:
تقریباً کامل بافت چربی
مناطق پراکنده با تراکم فیبروگلندولار
ناهمگن متراکم
فوق العاده متراکم
هنگامی که سینه ها عمدتاً چرب هستند، بافت روی ماموگرافی تیره و شفاف است. این امر تشخیص ناهنجاریها را آسان میکند، که عموماً به صورت سفید ظاهر میشوند.
بافت متراکم پستان در ماموگرافی به رنگ سفید جامد به نظر می رسد. تومورها و سایر توده ها نیز سفید به نظر می رسند، بنابراین تشخیص ناهنجاری ها را دشوارتر می کند. بسیاری از زنان سینه های متراکمی دارند. معمولا، اما نه همیشه، سینه های شما با افزایش سن کمتر تراکم می شوند.
شما می توانید سینه هایی یا یافت متراکم داشته باشید و همچنان نتیجه ماموگرافی منفی باشد. نتیجه منفی به این معنی است که هیچ چیز غیر طبیعی شناسایی نشده است. هیچ کلسیفیکاسیون یا تودهای وجود نداشت و سینهها متقارن به نظر میرسند. امتیاز BI-RADS برای این 1 است.
کلسیفیکاسیون سینه
رسوبات کلسیم در پستان را کلسیفیکاسیون سینه می گویند. آنها در ماموگرافی رایج هستند، به خصوص اگر یائسه هستید.
اگر کلسیفیکاسیون دارید، آنها به صورت لکه های سفید روی تصاویر نشان داده می شوند.
ماکروکلسیفیکاسیون ها مانند نقاط یا خطوط سفید بزرگ به نظر می رسند. آنها معمولا سرطانی نیستند. میکروکلسیفیکاسیون ها مانند لکه های سفید ریز هستند که معمولاً در کنار هم قرار می گیرند. بیشتر آنها غیر سرطانی هستند، اما گاهی اوقات می توانند نشانه اولیه سرطان باشند.
همچنین ممکن است یک نتیجه “احتمالاً خوش خیم” با نمره BI-RADS 3 داشته باشید. در واقع، 98 درصد احتمال دارد که این یافته خوش خیم باشد. اما ممکن است از شما خواسته شود که یک ماموگرافی بعدی را طی 6 ماه انجام دهید تا ببینید آیا چیزی تغییر می کند یا خیر.
بافت سینه فیبروکیستیک
سرطان تنها دلیلی نیست که شما ممکن است توده ای در سینه خود داشته باشید. شما همچنین می توانید فیبروز یا کیست ایجاد کنید.
فیبروز زمانی است که شما بافت فیبری زیادی دارید. هنگامی که یک ناحیه فیبری را لمس می کنید، احساس سفت یا لاستیکی می کنید.
کیست ها کیسه های پر از مایعی هستند که دارای حاشیه صاف و کاملا مشخص هستند. اگر کیست به اندازه کافی بزرگ شود، می تواند بافت سینه شما را کشیده کند. وقتی کیست را احساس می کنید، معمولاً نرم، حساس و متحرک است.
تغییرات فیبروکیستیک بیشتر در طول سال های باروری شما رخ می دهد. ممکن است درست قبل از پریود شدن شما بیشتر قابل توجه باشند. مانند کلسیفیکاسیون ها، بافت فیبروکیستیک ممکن است دارای نمره BI-RADS 2 یا 3 باشد.
پزشک ممکن است بخواهد برای بررسی تغییرات فیبروکیستیک، ماموگرافی یا سونوگرافی دیگری تجویز کند.
تومور سینه
تومور سرطانی سینه معمولاً شکل نامنظم دارد. برخلاف کیست، تومورها سفت هستند و به راحتی حرکت نمی کنند. بیشتر تومورهای سرطانی نیز بدون درد هستند.
اگر رادیولوژیست توده مشکوکی را ببیند، به ماموگرافی نمره BI-RADS 4 می دهد. این بدان معناست که یک ناهنجاری دارد که به نظر سرطان نیست، اما می تواند باشد. احتمالاً برای اطمینان از شما می خواهند که بیوپسی انجام دهید.
هنگامی که تصویر به شدت حاکی از وجود یک تومور سرطانی است، امتیاز BI-RADS 5 است. این بدان معناست که رادیولوژیست معتقد است 95 درصد احتمال سرطانی بودن تومور وجود دارد. بیوپسی برای تایید تشخیص لازم است.
نمره BI-RADS 6 تنها زمانی استفاده می شود که سرطانی بودن تومور قبلاً ثابت شده باشد. ماموگرافی با این امتیاز برای نظارت بر درمان سرطان سینه استفاده می شود.
نکته بسیار مهم این است که تفسیر نهایی و دقیق گزارش ماموگرافی صرفا توسط پزشک شما، با توجه به موارد بالینی انجام خواهد شد.
غربالگری سرطان پستان به این معناست که سینههای خانمها را از نظر سرطان، قبل از بروز علائم یا نشانههای بیماری بررسی کنید. همه زنان باید توسط پزشکان خود در مورد بهترین گزینه های غربالگری برای آنها مطلع شوند، در مورد مزایا و خطرات غربالگری به آنها گفته شود و از زمان مناسب انجام آن آگاه شوند.
اگرچه غربالگری سرطان سینه نمی تواند از سرطان سینه جلوگیری کند، اما می تواند به تشخیص زودهنگام سرطان سینه کمک کند، یعنی زمانی که درمان آن آسان تر باشد. در مورد اینکه کدام آزمایش های غربالگری سرطان سینه برای شما مناسب است و چه زمانی باید آنها را انجام دهید، با پزشک خود صحبت کنید.
توصیه های غربالگری
پشکان توصیه می کند که زنان 40 تا 74 ساله و در معرض متوسط خطر ابتلا به سرطان سینه هر 2 سال یک بار ماموگرافی انجام دهند.
ماموگرافی
ماموگرافی یک عکس رادیوگرافی از پستان است. برای بسیاری از زنان، ماموگرافی بهترین راه برای تشخیص زودهنگام سرطان سینه است، زمانی که درمان آن آسانتر است و قبل از اینکه به اندازهای بزرگ باشد که علائم را احساس کند یا ایجاد کند. انجام منظم ماموگرافی می تواند خطر مرگ ناشی از سرطان سینه را کاهش دهد. در این زمان، ماموگرافی بهترین راه برای یافتن سرطان سینه برای اکثر زنان در سنین غربالگری است.
تصویربرداری رزونانس مغناطیسی پستان (MRI)
MRI سینه از آهن ربا و امواج رادیویی برای گرفتن عکس از پستان استفاده می کند. MRI پستان همراه با ماموگرافی برای غربالگری زنانی که در معرض خطر ابتلا به سرطان سینه هستند استفاده می شود. از آنجایی که ام آر آی سینه ممکن است حتی زمانی که سرطان وجود ندارد غیر طبیعی به نظر برسد، برای زنان در معرض خطر متوسط استفاده نمی شود.
معاینه پستان بالینی
معاینه پستان بالینی معاینه ای است که توسط پزشک یا پرستار انجام می شود که از دستان خود برای احساس توده یا تغییرات دیگر استفاده می کند.
خودآزمایی پستان
آشنایی با ظاهر و احساس سینه ها می تواند به شما کمک کند تا علائمی مانند توده ها، درد یا تغییرات در اندازه را که ممکن است نگران کننده باشد، مشاهده کنید. این می تواند شامل تغییراتی باشد که در طی خودآزمایی پستان مشاهده می شود. شما باید هر گونه تغییری را که متوجه می شوید به پزشک یا ارائه دهنده مراقبت های بهداشتی خود گزارش دهید.
انجام معاینه بالینی پستان یا انجام خودآزمایی پستان خطر مرگ ناشی از سرطان سینه را کاهش نمی دهد.
مزایای غربالگری
مزیت غربالگری، یافتن زودهنگام سرطان است، زمانی که درمان آن آسان تر است.
برای غربالگری به کجا مراجعه کنم؟
شما می توانید برای غربالگری سرطان سینه به موسسه رادیولوژی و سونوگرافی نیکو مراجعه کنید. در این مرکز با پیشرفته ترین دستگاه های موجود و کادری متبحرغربالگری سرطان سینه انجام می شود. ضمن اینکه اکثر برنامه های بیمه درمانی ملزم به پوشش ماموگرافی غربالگری هر 1 تا 2 سال برای زنان بالای 40 سالگی هستند.